Osteoartrite do joelho
- 3 de jun. de 2023
- 18 min de leitura
Paciente do sexo feminino, 79 anos, com dor nos joelhos. Solicitadas radiografias (RX) e ressonância magnética (RM) de ambos os joelhos.
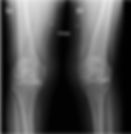
Figura 1 (a-b): Radiografias do joelho na incidência anteroposterior (AP) com carga.

Figura 2 (a-b): Radiografias do joelho na incidência em perfil com carga.

Figura 3 (a-b): Radiografias do joelho na incidência axial das patelas.

Figura 4 (a-b): RM dos joelhos direito (4a) e esquerdo (4b) no plano coronal nas ponderações DP com supressão de gordura (DP SG) e T1.

Figura 5 (a-b): RM dos joelhos direito (5a) e esquerdo (5b) no plano sagital nas ponderações DP com supressão de gordura (DP SG) e T2.

Figura 6 (a-b): RM dos joelhos direito (6a) e esquerdo (6b) no plano transversal na ponderação DP com supressão de gordura.
Descrição dos achados

Figura 1 (a-b)’: Radiografias dos joelhos na incidência anteroposterior (AP) com carga mostrando gonartrose bilateral, com osteofitos (setas brancas) e redução dos espaços femorotibiais, sobretudo medial à direita (seta amarela) e lateral à esquerda (seta vermelha), com esclerose nas margens apostas. No joelho direito a angulação dos eixos anatômicos do fêmur (linha tracejada branca) e da tíbia (linha tracejada amarela) está dentro dos limites normais, com fêmur distal apresenta cerca de 9° de valgo e a tíbia proximal com cerca de 2° de varo (eixo anatômico em relação à interlinha articular), porém há discreto desvio lateral do platô tibial em relação ao côndilo femoral (linha tracejada vermelha). Há desvio em valgo do joelho esquerdo, conforme ilustrado pelo ângulo formado pelos eixos anatômicos do fêmur e da tíbia.

Figura 2 (a-b)’: Radiografias do joelho na incidência em perfil com carga mostrando osteofitos nas patelas (setas azuis), nas trócleas (setas verdes) e na porção posterossuperior dos côndilos femorais (setas brancas).

Figura 3 (a-b)’: Radiografias do joelho na incidência axial das patelas mostrando os osteofitos trocleares proeminentes em ambos os joelhos (setas verdes) e osteofito lateral na patela direita (seta azul).

Figura 4 (a-b)’: RM dos joelhos direito (4a) e esquerdo (4b) no plano coronal nas ponderações DP SG e T1 com as respectivas radiografias em AP (mesma imagem da figura 1) para comparação. Na ponderação T1 os osteofitos são mais evidentes (setas brancas). No joelho direito, avaliando apenas a RM parece que a redução do espaço femorotibial é maior no compartimento lateral, onde há discreto edema subcondral (seta azul), enquanto no RX o espaço femorotibial medial é o que está mais reduzido (seta amarela), embora o afilamento condral na RM seja bem mais acentuado no compartimento medial, onde há exposição óssea (setas laranja) e extrusão meniscal (seta verde). No joelho esquerdo a redução dos espaços articulares já está mais parecida com o observado no RX, com maior afilamento condral Np compartimento lateral, onde também há edema ósseo e acentuada maceração do menisco, com fragmento meniscal deslocado no recesso meniscofemoral (seta rosa). O menisco medial do joelho esquerdo está preservado (seta roxa).

Figura 5 (a-b)’: RM dos joelhos direito (5a) e esquerdo (5b) no plano sagital nas ponderações DP SG e T2 na linha média, útil para mostrar o derrame articular bilateral (setas azuis) além das alterações observadas no plano coronal.
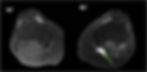
Figura 6 (a-b)’: RM dos joelhos direito (6a) e esquerdo (6b) no plano transversal na ponderação DP SG mostrando que, apesar dos osteofitos, o comprometimento condral patelar e troclear não é tão acentuado em comparação com as alterações nas cartilagens femoral e tibiais. No joelho esquerdo há pequeno cisto de Baker (seta verde).
Discussão
A osteoartrite (OA) é uma condição crônica comum e importante causa de dor e limitação funcional na população adulta, com incidência global em torno de 20% da população, mas que tem aumentado ao longo dos anos, tanto pelo aumento da expectativa de vida quanto pelo aumento da obesidade. Estima-se que houve aumento de mais de 9% na prevalência da OA de 1990 a 2017. Além disso, estudos encontraram achados relacionados à OA em 4 a 14% de adultos jovens e em 20 a 43% dos indivíduos com idade ≥ 40 anos assintomáticos e sem outras lesões no joelho, reforçando que os achados de imagem devem ser interpretados sempre dentro do contexto clínico apropriado.
Os fatores de risco para a OA costumam ser subdivididos em:
Fatores individuais – idade, obesidade, sexo feminino, anatomia articular, fatores genéticos
Fatores que alteram a estabilidade biomecânica da articulação – alteração no alinhamento articular, lesões ligamentares e cirurgias prévias, estresse repetitivo, sedentarismo, fraqueza do mecanismo extensor
Na OA ocorre um espectro de desordens que resultam na falência estrutural e funcional da articulação sinovial. Em contraste com as artrites das doenças inflamatórias, como as artrites reumatoide e psoriásica, na OA as alterações inflamatórias são secundárias aos danos no osso e na cartilagem. Entretanto, atualmente a OA não é mais considerada como uma alteração degenerativa passiva, mas um processo ativo e com componente inflamatório relacionado à biomecânica e influenciado, principalmente nos estágios iniciais, por fatores genéticos, metabólicos e vasculares.
Fisiopatologia
O joelho é a maior articulação sinovial do corpo humano e consiste de estruturas ósseas (fêmur distal, tíbia proximal e patela) e cartilaginosas (cartilagem articular e meniscos), sinóvia, ligamentos e da gordura infrapatelar (gordura de Hoffa). Para mais detalhes anatômicos dos componentes da articulação sinovial e os tipos de cartilagem veja na página ANATOMIA / OUTROS.
A principal função da cartilagem articular é absorver e remover a carga mecânica e o marco estrutural da OA é a perda da cartilagem articular. Entretanto, cada vez mais tem se considerado a OA como uma desordem complexa e multifatorial que envolve toda a articulação, como o osso subcondral, ligamentos, meniscos, membrana sinovial e músculos.
Na OA existe um desaparecimento gradual da cartilagem associado a perda e transformação fenotípica dos condrócitos, que formam um ciclo vicioso que leva à progressão da OA pela produção de mediadores inflamatórios que acarretam dano condral e alterações nos tecidos articulares, funcionando como um gatilho que inicia um processo inflamatório com produção de macrófagos e fibroblastos na sinóvia. Além disso, a inflamação crônica da sinóvia, responsável pela produção de líquido sinovial que funciona como lubrificante e nutridor da cartilagem articular, com ativação dos macrófagos sinoviais tem um papel crucial na destruição tecidual, além das células inflamatórias no líquido sinovial que também estão associadas ao dano estrutural observado nos pacientes com OA. É importante salientar que quando a rede de colágeno é quebrada se inicia um processo de dano irreversível.
Estudos recentes também têm observado que o dano condral pode ser precedido de lesões no osso subcondral, que teria papel importante na patogênese e progressão da OA. O osso subcondral é o osso localizado logo abaixo da cartilagem hialina e pode ser dividido em duas camadas: a placa óssea subcondral (placa compacta calcificada atravessada por vasos e terminações nervosas) e a camada trabecular subcondral, que sofre contínua remodelação óssea. O osso subcondral promove nutrição e suporte mecânico para a cartilagem, formando a unidade osteocondral.
O remodelamento do osso subcondral ocorre com o desenvolvimento de canais vasculares que contém osteoblastos e nervos sensoriais, facilitando a comunicação bioquímica entre o osso e a cartilagem, e podendo contribuir com o surgimento de dor femorotibial. Como a cartilagem é um tecido avascular, os condrócitos vivem em um ambiente de hipóxia, que é importante para sua função e sobrevivência, e a neoangiogênese acaba também contribuindo para o dano e morte condral.
Os osteofitos são uma tentativa endógena de reparo em resposta à sobrecarga mecânica na articulação que sofreu degeneração e também a condições que comprometem a e estabilização articular, como a má posição dos meniscos, exercendo um papel compensatório na redistribuição das forças com o intuito de proteger a cartilagem articular (figura 7).

Figura 7: Representação esquemática das principais alterações na OA. À esquerda a unidade osteocondral normal e à direita ilustração do dano condral com destruição de condrócitos, alterações no osso subcondral com remodelamento ósseo e formação de osteofitos, neoangiogênese com invasão de vasos na cartilagem normalmente avascular, mediadores inflamatórios que também contribuem para a degradação condral, associados a espessamento sinovial e derrame articular.
Alguns autores têm sugerido que a meniscopatia poderia ser um dos principais gatilhos para a incidência de OA, ainda sendo motivo de debate se as lesões meniscais seriam causa e/ou consequência da OA.
A gordura de Hoffa está em íntimo contato com a membrana sinovial e estudos recentes têm suportado a ideia de que ambas poderiam ser consideradas uma unidade morfoestrutural, uma vez que o tecido adiposo infrapatelar nos pacientes com OA apresenta mais inflamação, vascularização e fibrose em comparação com os grupos controle, incluindo pacientes submetidos a reconstrução do ligamento cruzado anterior, o que poderia ser explicado pela produção de adipocitocinas.
A detecção precoce da OA é importante para a prevenção da degeneração condral e piora dos sintomas, e para isso os métodos de imagem são importantes no diagnóstico e acompanhamento dos pacientes.
Avaliação da OA por imagem
Radiografias (RX)
O RX ainda é o método de escolha para confirmar o dano estrutural e monitorar a progressão da OA. As incidências básicas para a avaliação de rotina do joelho seriam a incidência anteroposterior (AP), preferencialmente com carga, e o perfil (incidência lateral) para avaliação femorotibial e o axial da patela para avaliação da relação femoropatelar, usualmente usando as incidências de Merchant ou de Laurin, também conhecidas como “skyline”. Uma incidência específica na avaliação da OA é a de Rosenberg (flexão de 45° com carga), útil para visualizar a redução do espaço articular, principalmente na OA precoce (figura 8).

Figura 8 (a-d): Incidências recomendadas na avaliação da OA – AP com carga (a), perfil (b), axial da patela (c) e incidência de Rosenberg (d).
A incidência de Rosenberg é uma incidência posteroanterior (PA) com carga obtida com o joelho em flexão de 45° e com o raio central com angulação de 10° (figura 9), e apresenta maior sensibilidade para detectar redução do espaço articular femorotibial em comparação com a incidência AP com carga que é obtida em extensão.

Figura 9: Ilustração mostrando o posicionamento da incidência posteroanterior de Rosenberg com o paciente em pé com o joelho em flexão de 45° e com o raio central com angulação inferior de 10° centrado abaixo do polo inferior da patela.
Em alguns indivíduos não há diferença no espaço articular nas incidências AP e de Rosenberg, mas em outros a redução do espaço fica bem mais evidente na incidência de Rosenberg (figura 10).

Figura 10 (a-b): Radiografias de dois indivíduos diferentes comparando o espaço femorotibal medial nas incidências AP e de Rosenberg, ambas com carga. O indivíduo da figura a não apresentou modificação expressiva no espaço articular femorotibial (setas brancas) nas incidências em extensão (AP) e flexão (Rosenberg). Já no indivíduo da figura b a redução do espaço articular femorotibal medial ficou bem mais acentuada na incidência de Rosenberg (seta amarela). Modificado de Eur Radiol 32, 2022; 1429–1437.
As classificações da OA do joelho costumam se basear na avaliação da dor referida, função e qualidade de vida geralmente usando o questionário KOOS (Knee injury and Osteoarthritis Outcome Score), nos achados de exame físico e nas radiografias, sendo a classificação de Kellgren-Lawrence (quadro 1) a mais utilizada.

Quadro 1: Classificação radiográfica de Kellgren-Lawrence da OA do joelho.
Entretanto, o RX normal não exclui a presença de alterações intra-articulares da OA, com trabalhos encontrando alterações relacionadas a OA na RM em quase 90% dos pacientes com RX aparentemente normal e defeito condral em 26% das mulheres com mais de 50 anos com OA em estágios 1 e 2 pela classificação de Kellgren-Lawrence.
Embora a classificação de Kellgren-Lawrence seja a mais conhecida e utilizada, ela apresenta algumas limitações: é baseada na mensuração da largura do espaço articular e na presença de osteofitos, assumindo uma premissa equivocada de que as alterações estruturais ocorrem de forma contínua, sendo que a redução do espaço articular pode ser decorrente tanto da redução da espessura condral, quanto pela extrusão meniscal, com trabalhos demonstrando que a extrusão meniscal tem maior efeito na redução do espaço femorotibial em comparação com a espessura das cartilagens. Outro ponto importante é que a avaliação do espaço articular depende de questões técnicas e de qual incidência está sendo utilizada para a avaliação (AP com carga ou PA em flexão).
Devido às limitações da classificação de Kellgren-Lawrence, a Osteoarthritis Research Society International (OARSI) criou uma classificação (quadro 2) e um atlas separando os compartimentos do joelho, mas ambas as classificações foram desenvolvidas em relação ao espaço femorotibial, o que acaba subestimando os casos onde há predomínio da doença patelofemoral.

Quadro 2: Classificação radiográfica da OARSI da OA do joelho.
A classificação de Ahlbäck já se mostrou particularmente útil na avaliação da OA mais avançada (quadro 3).

Quadro 3: Classificação radiográfica de Ahlbäck da OA do joelho.
Posteriormente, a classificação de Ahlbäck foi modificada por Keyes e Goodfellow, sendo utilizada principalmente na OA que acomete predominantemente o compartimento medial (quadro 4).

Quadro 4: Classificação radiográfica de Ahlbäck modificada por Keyes e Goodfellow da OA do joelho.
Veja as principais claSsificações da OA do joelho na página CLASSIFICAÇÕES / JOELHO.
A radiografia panorâmica dos membros inferiores é fundamental na avaliação da OA do joelho porque permite a mensuração do eixo, identificando os desvios em varo e valgo. Normalmente o fêmur distal apresenta cerca de 9° de VALGO (eixo anatômico em relação à interlinha articular). Normalmente a linha do eixo mecânico do membro inferior (linha que passa pelo centro da cabeça femoral e o centro do tálus) passa pelo centro da articulação do joelho. No joelho varo, a linha do eixo mecânico do membro inferior passa medialmente ao centro da articulação, enquanto no joelho valgo a linha do eixo mecânico passa lateralmente ao centro da articulação. Com isso, no joelho varo há redução do espaço articular femorotibial medial e no joelho valgo há redução do espaço articular femorotibial lateral (figura). Para maiores detalhes sobre os eixos do membro inferior veja a página NOTAS & MEDIDAS / JOELHO.
A ultrassonografia (USG) apresenta algumas limitações, como a visualização parcial da articulação, limitada apenas aos tecidos mais superficiais. Entretanto, é útil na detecção do derrame articular e da sinovite, e é considerada mais sensível que o RX na detecção de osteofitos e alterações condrais na porção anterior do côndilo femoral medial. Além disso, é possível identificar a extrusão meniscal medial pela USG.
A tomografia computadorizada (TC) evidencia bem o remodelamento trabecular, os cistos subcondrais e a esclerose subcondral. A TC também é muito útil na detecção e quantificação da mineralização tecidual, como a condrocalcinose, que acredita-se que tenha papel na iniciação e progressão da doença. A TC de dupla energia pode diferenciar entre os depósitos de cristais de pirofosfato de cálcio dos depósitos de hidroxiapatita de cálcio, ajudando na investigação do papel dos cristais de cálcio na progressão da OA.
É importante o conhecimento que na OA os exames de PET-CT com F18 demonstram hipermetabolismo ósseo, articular e periarticular. Embora não seja o método de escolha na avaliação da OA, apesar de alguns estudos sugerindo um papel potencial do PET-MR como marcador da progressão da OA precoce, não é incomum a presença de OA em pacientes oncológicos, o que pode gerar dúvida diagnóstica em relação à progressão da doença de base.
Ressonância magnética
A RM permite a avaliação de 3 diferentes fenótipos estruturais que podem representar tecidos-alvo distintos para futuras abordagens terapêuticas:
Meniscos e cartilagens
Osso subcondral
Inflamação
Embora seja frequente encontrarmos alterações relacionadas à OA em pacientes com RX praticamente normal, também é frequente encontrarmos alterações na RM e indivíduos assintomáticos em até 86% dos casos.
Apesar disso, a RM parece ser mais sensível na detecção da OA precoce em comparação com o RX e critérios mais bem definidos, como:
Osteofitos bem definidos
Perda condral
Edema e cistos subcondrais não relacionados à inserção meniscal ou ligamentar
Extrusão, lesão ou maceração meniscal
Atrito ósseo
As lesões meniscais são subdivididas em traumáticas e degenerativas.
As lesões meniscais traumáticas ocorrem em indivíduos jovens ativos que sofrem um trauma no joelho previamente saudável, e o menisco sofre força excessiva entre o côndilo femoral e o platô tibial. Dessa forma, as formas mais comuns de lesão ocorrem paralelamente às fibras circunferenciais de colágeno (roturas verticais longitudinais) ou perpendiculares (roturas radiais). Estas lesões estão associadas ao aumento do risco de OA no joelho.
As lesões meniscais degenerativas geralmente são por clivagem horizontal, “flaps” ou complexas, e pode haver maceração ou destruição meniscal, acometendo pacientes com mais idade e com OA pré-existente ou incipiente.
Nem sempre as lesões meniscais são sintomáticas, com trabalhos encontrando lesões meniscais em 67% das RM de indivíduos assintomáticos com mais de 65 anos de idade, mas é um achado frequente na OA, podendo ser encontrado em mais de 90% dos casos.
A extrusão meniscal é um fator de risco de progressão da OA precoce. O menisco medial é considerado extruso quando ultrapassa a margem externa do platô tibial por ≥ 3 mm, embora alguns autores consideram extrusão ≥ 2 mm como extrusão minor, enquanto outros usam como valo rmíniomo para considerar extrusão 4 mm. A extrusão do corpo do menisco lateral ≥ 1,3 mm está associada à progressão da lesão meniscal, dano na cartilagem e edema no osso subcondral, lesão no ligamento cruzado posterior e cisto poplíteo.
Na página NOTAS & MEDIDAS / JOELHO você também encontrará o esquema com os valores da extrusão meniscal.
Lembrando que a correlação entre a localização das lesões condrais na RM é apenas moderada em comparação com os achados artroscópicos e em alguns locais é considerada ruim. No ICRS Articular Cartilage Injury Mapping System, o côndilo femoral medial foi subdividido em nove subregiões para padronização do registro das lesões condrais na artroscopia. A porção posteromedial é de difícil avaliação na artroscopia pelo portal anterior, sendo mais bem identificada através de um portal posteromedial com o joelho flexionado, o que acarreta um risco maior de lesão neurovascular, o que faz com que esse portal não seja usado com muita frequência na avaliação de rotina.
A cartilagem articular é um tecido avascular desprovido de terminações nervosas, logo o dano condral não seria responsável pela dor na OA, ao contrário na sinóvia, um tecido bastante vascularizado e inervado. Portanto, a inflamação sinovial está diretamente relacionada com a dor na OA do joelho. As alterações inflamatórias da sinóvia associadas à OA são caracterizadas histologicamente pela hiperplasia sinovial, fibrose, angiogênese e derrame articular, que contribuiriam para a percepção de dor por funcionar como gatilhos pata as fibras nociceptivas.
Embora existam resultados conflitantes em relação à associação entre cisto de Baker (cisto poplíteo) e dor na OA, trabalhos encontraram maior prevalência de cisto de Baker em indivíduos sintomáticos quando comparados com os assintomáticos e que pacientes com cisto de Baker teriam maior risco de apresentar quadro doloroso (> 5x) em relação aos pacientes com OA sem cisto de Baker. Entretanto, a natureza multifatorial da OA torna difícil a associação entre os sintomas e sua causa.
As alterações no osso subcondral parecem ter impacto na progressão da doença e modelos animais sugerem que as alterações na medula óssea podem refletir dano estrutural precoce. Uma questão é que alterações no sinal do osso subcondral podem ser encontradas em mais da metade dos indivíduos assintomáticos com mais de 50 anos, e a prevalência aumenta ainda mais com a idade.
A sinovite se manifesta na RM com derrame articular e espessamento sinovial, o que aumentaria o risco de dano condral, podendo ter um papel ainda não muito bem compreendido na OA precoce.
O estudo multicêntrico do EULAR-ESCISIT com 600 indivíduos propôs medidas objetivas para diferenciar o líquido articular fisiológico do derrame articular e o que seria considerado hipertrofia sinovial. Conforme já visto no CASO DO MÊS sobre DERRAME ARTICULAR NO JOELHO, indivíduos assintomáticos costumam apresentar líquido nos recessos articulares com espessura de 0 a 10 mm, sendo os valores inferiores a 4 mm adotados como normal. Valores entre 5 e 10 mm devem ser ou não valorizados dependendo do contexto clínico. Estudos em pacientes com OA encontraram diferenças nesses valores para homens e mulheres, recomendando como parâmetros de referência na OA sintomática espessura do líquido superior a 7 a 9 mm para homens e 5 a 8 mm para mulheres, embora para ambos possa ser encontrada espessura de até 10 mm em assintomáticos, como descrito para a população geral. Os valores de 7,4 mm para homens e 5,3 mm para mulheres foram os associados à máxima sensibilidade e especificidade.
No caso da hipertrofia sinovial, os valores de referência descritos seriam diferentes para homens e mulheres, sendo considerado como dentro da normalidade de 0 a 6,8 mm para homens e 0 a 5,4 mm para mulheres. Considerando a maior especificidade, os valores sugeridos como referência para hipertrofia sinovial seria de 4 a 6 mm para homens e 2 a 4 mm para mulheres. Os valores maiores aumentariam a especificidade, o que poderia ser mais apropriado para identificar os casos com inflamação mais ativa. Não seria normal encontrar fluxo ao Power Doppler na sinóvia em indivíduos normais.
Além disso, a avaliação muscular também deve fazer parte da análise dos joelhos com OA, com trabalhos recentes indicando que lipossubstituição do ventre muscular do quadríceps, em especial do vasto medial, é mais frequente em pacientes com OA precoce no joelho em comparação com indivíduos saudáveis, sendo relacionado com piora funcional e sintomas.
O tratamento da OA costuma ser subdividido em paliativo e reativo e tem como objetivo reduzir a dor, minimizar a impotência funcional e melhorar a qualidade de vida, devendo ser individualizado para cada paciente dependendo das suas condições funcionais, gravidade da doença e natureza da doença de base.
Inicialmente é voltado para modificação dos hábitos, como prática de exercícios e emagrecimento nos casos de sobrepeso. Quando há necessidade de tratamento medicamentoso, geralmente são utilizados anti-inflamatórios não hormonais, mas em pacientes selecionados, pelo menor tempo e com a menor dose possível, e com medidas de proteção gástrica e cardiovascular concomitantes. A eficácia e segurança das injeções intra-articulares ainda é motivo de controvérsia, mas alguns preconizam a utilização de corticoide e ácido hialurônico intra-articular em casos selecionados.
As osteotomias do joelho são utilizadas para os casos de artrose unicompartimental com desvio em varo ou em valgo com o objetivo de corrigir o mau alinhamento e, com isso, transferir a carga para o compartimento mais saudável e prolongar a vida útil da articulação e retardar a artroplastia. Costuma ser indicada para pacientes mais jovens (idade inferior a 50 a 60 anos), com sintomas em apenas um compartimento do joelho (medial ou lateral).
Contraindicações: OA tricompartimental, deformidade > 15°, contratura em flexão > 15°, flexão do joelho < 90°, subluxação tibial medial ou lateral > 1 cm, perda óssea excessiva (> 3 mm), artrite inflamatória, patela baixa, obesidade mórbida, fumantes e outras comorbidades que interferem na consolidação óssea.
São consideradas contraindicações relativas idade superior a 60 anos e OA patelofemoral em associação com um dos compartimentos femorotibiais.
Nos casos de pacientes com instabilidade ligamentar deve ser feita a correção do plano sagital ao mesmo tempo da correção do plano coronal.
Na OA com desvio em varo (mais comum), há redução do espaço femorotibial medial e a cirurgia proposta costuma ser a osteotomia tibial alta - osteotomia antivaro ou valgizante (figura 11).

Figura 11: RX do joelho na incidência AP mostrando a osteotomia tibial alta para correção do desvio em varo do joelho, utilizada nos casos de osteoartrite no compartimento medial.
Na OA com desvio em valgo (16% a 25% dos casos), há redução do espaço femorotibial lateral e a cirurgia proposta costuma ser a osteotomia femoral distal - osteotomia antivalgo ou varizante (figura 12).

Figura 12: RX do joelho na incidência AP mostrando a osteotomia femoral distal para correção do desvio em valgo do joelho, utilizada nos casos de osteoartrite no compartimento lateral.
A artroscopia pode ser utilizada principalmente nos casos em que a dor é de natureza mecânica / meniscal, com pouco ou nenhum benefício nos casos em que a sintomatologia é predominantemente inflamatória.
O tratamento definitivo da OA é a artroplastia total do joelho, que substitui a articulação por uma prótese, mas que costuma ser reservada para os casos mais avançados e refratários aos demais tratamentos.
Leitura sugerida
Li X, Roemer FW, Cicuttini F, MacKay JW, Turmezei T, Link TM. Early knee OA definition-what do we know at this stage? An imaging perspective. Ther Adv Musculoskelet Dis. 2023 Mar Vol. 15: 1–16. doi: 10.1177/1759720X231158204.
Nevalainen MT, Uusimaa AP, Saarakkala S. The ultrasound assessment of osteoarthritis: the current status. Skeletal Radiol. 2023 Apr 15. doi: 10.1007/s00256-023-04342-3.
Taniguchi M, Fukumoto Y, Yagi M, Hirono T, Yamagata M, Asayama A, Okada S, Nakai R, Kobayashi M, Ichihashi N. A higher intramuscular fat in vastus medialis is associated with functional disabilities and symptoms in early stage of knee osteoarthritis: a case-control study. Arthritis Res Ther. 2023 Apr 14;25(1):61. doi: 10.1186/s13075-023-03048-0.
Ozeki N, Koga H, Nakagawa Y, Katagiri H, Katano H, Tomita M, Masumoto J, Sekiya I. Association between knee cartilage thickness determined by magnetic resonance imaging three-dimensional analysis and the International Cartilage Repair Society (ICRS) arthroscopic grade. Knee. 2023 Mar 21;42:90-98. doi: 10.1016/j.knee.2023.02.005.
Wang X, Du G, Liu Y. Lateral meniscal body extrusion is associated with MRI-defined knee structural damage progression over 4 years: Data from the osteoarthritis initiative. Eur J Radiol. 2023 May;162:110791. doi: 10.1016/j.ejrad.2023.110791.
Rajamohan HR, Wang T, Leung K, Chang G, Cho K, Kijowski R, Deniz CM. Prediction of total knee replacement using deep learning analysis of knee MRI. Sci Rep. 2023 Apr 28;13(1):6922. doi: 10.1038/s41598-023-33934-1.
Li X, Roemer FW, Cicuttini F, MacKay JW, Turmezei T, Link TM. Early knee OA definition-what do we know at this stage? An imaging perspective. Ther Adv Musculoskelet Dis. 2023 Mar 14;15:1759720X231158204. doi: 10.1177/1759720X231158204.
Smith SE, Bahouth SM, Duryea J. Quantitative bone marrow lesion, meniscus, and synovitis measurement: current status. Skeletal Radiol. 2023 Mar 16. doi: 10.1007/s00256-023-04311-w.
Dainese P, Wyngaert KV, De Mits S, Wittoek R, Van Ginckel A, Calders P. Association between knee inflammation and knee pain in patients with knee osteoarthritis: a systematic review. Osteoarthritis Cartilage. 2022 Apr;30(4):516-534. doi: 10.1016/j.joca.2021.12.003.
Coaccioli S, Sarzi-Puttini P, Zis P, Rinonapoli G, Varrassi G. Osteoarthritis: New Insight on Its Pathophysiology. J Clin Med. 2022 Oct 12;11(20):6013. doi: 10.3390/jcm11206013.
Sukerkar PA, Doyle Z. Imaging of Osteoarthritis of the Knee. Radiol Clin North Am. 2022 Jul;60(4):605-616. doi: 10.1016/j.rcl.2022.03.004. PMID: 35672093.
Miura, Y., Ozeki, N., Katano, H. et al. Difference in the joint space of the medial knee compartment between full extension and Rosenberg weight-bearing radiographs. Eur Radiol 32, 2022; 1429–1437. https://doi.org/10.1007/s00330-021-08253-6.
Jang S, Lee K, Ju JH. Recent Updates of Diagnosis, Pathophysiology, and Treatment on Osteoarthritis of the Knee. Int J Mol Sci. 2021 Mar 5;22(5):2619. doi: 10.3390/ijms22052619.
Winkler PW, Csapo R, Wierer G, Hepperger C, Heinzle B, Imhoff AB, Hoser C, Fink C. Sonographic evaluation of lateral meniscal extrusion: implementation and validation. Arch Orthop Trauma Surg. 2021 Feb;141(2):271-281. doi: 10.1007/s00402-020-03683-1.
Roemer FW, Demehri S, Omoumi P, Link TM, Kijowski R, Saarakkala S, Crema MD, Guermazi A. State of the Art: Imaging of Osteoarthritis-Revisited 2020. Radiology. 2020 Jul;296(1):5-21. doi: 10.1148/radiol.2020192498.
Keenan OJF, Holland G, Maempel JF, Keating JF, Scott CEH. Correlations between radiological classification systems and confirmed cartilage loss in severe knee osteoarthritis. Bone Joint J. 2020 Mar;102-B(3):301-309. doi: 10.1302/0301-620X.102B3.BJJ-2019-0337.R1.
Liu Y, Du G, Li X. Threshold for lateral meniscal body extrusion on MRI in middle-aged and elderly patients with symptomatic knee osteoarthritis. Diagn Interv Imaging. 2020 Oct; 101(10):677-683. doi: 10.1016/j.diii.2020.05.012.
Sarmanova A, Hall M, Fernandes GS, Valdes AM, Walsh DA, Doherty M, et al. Thresholds of ultrasound synovial abnormalities for knee osteoarthritis - a cross sectional study in the general population. Osteoarthritis Cartilage 2019;27(3): 435-543. doi: 10.1016/j.joca.2018.09.018.
Huang W, Ong TY, Fu SC, Yung SH. Prevalence of patellofemoral joint osteoarthritis after anterior cruciate ligament injury and associated risk factors: A systematic review. J Orthop Translat. 2019 Aug 6;22:14-25. doi: 10.1016/j.jot.2019.07.004.
Culvenor AG, Øiestad BE, Hart HF, Stefanik JJ, Guermazi A, Crossley KM. Prevalence of knee osteoarthritis features on magnetic resonance imaging in asymptomatic uninjured adults: a systematic review and meta-analysis. Br J Sports Med. 2019 Oct;53(20):1268-1278. doi: 10.1136/bjsports-2018-099257.
Gorbachova T, Melenevsky Y, Cohen M, Cerniglia BW. Osteochondral Lesions of the Knee: Differentiating the Most Common Entities at MRI. Radiographics. 2018 Sep-Oct;38(5):1478-1495. doi: 10.1148/rg.2018180044.
Englund M, Guermazi A, Lohmander SL. The role of the meniscus in knee osteoarthritis: a cause or consequence? Radiol Clin North Am. 2009 Jul;47(4):703-12. doi: 10.1016/j.rcl.2009.03.003.
Peterfy CG, Guermazi A, Zaim S, Tirman PF, Miaux Y, White D, Kothari M, Lu Y, Fye K, Zhao S, Genant HK. Whole-Organ Magnetic Resonance Imaging Score (WORMS) of the knee in osteoarthritis. Osteoarthritis Cartilage. 2004 Mar;12(3):177-90. doi: 10.1016/j.joca.2003.11.003.
Nagaosa Y, Mateus M, Hassan B, et al. Development of a logically devised line drawing atlas for grading of knee osteoarthritis. Annals of the Rheumatic Diseases 2000; 59:587-595.
