Aumento da distância TA-GT
- 27 de dez. de 2018
- 14 min de leitura
História clínica
Mulher, 26 anos, com história de luxação recidivante da patela direita. Solicitada tomografia computadorizada (TC) do joelho, que foi realizada em extensão e flexão para avaliação da relação femoropatelar.
Figura 1 (a-b): Aquisição tomográfica no plano axial em extensão (1a) e flexão de cerca de 30° (1b).
Figura 2: Realizada mensuração do deslocamento lateral da patela na aquisição tomográfica no plano axial em flexão.
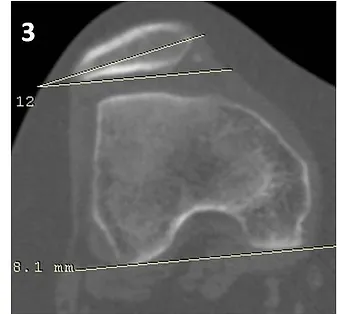
Figura 3’: Realizada avaliação da inclinação (“tilt”) patelar através da mensuração do ângulo da báscula.
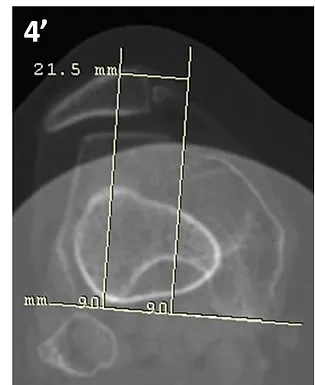
Figura 4: Realizada mensuração da distância TA-GT (TT-GT).
Figura 5: Realizada mensuração da altura patelar.
Descrição dos achados
Figura 1 (a-b): Aquisição tomográfica no plano axial em extensão (1a’) mostrando fragmento ósseo adjacente à margem medial da patela (seta vermelha) e sinais de displasia troclear: faceta lateral plana a levemente convexa (seta branca) e apresentando transição abrupta com a faceta medial (seta amarela). A patela lateralizada em extensão é um achado fisiológico, mas não é esperado que em flexão de cerca de 30° (1b’) a patela permaneça lateralizada (seta verde) em relação ao fundo da tróclea femoral (seta preta).
Figura 2’: Realizada mensuração do deslocamento lateral da patela na aquisição tomográfica no plano axial em flexão, estimada em 9 mm.
Figura 3’: Realizada avaliação da inclinação (“tilt”) patelar através da mensuração do ângulo da báscula, estimado em 12° (normal <20°).
Figura 4’: Realizada mensuração da distância TA-GT (TT-GT), estimada em 21,5 mm.
Figura 5’: Realizada mensuração da altura patelar pela relação de Caton-Deschamps, estimada em 1,3 (33,3 / 25,2 = 1,3). Normal até 1,2.
Discussão
Os pacientes que apresentam luxação recidivante da patela (“instabilidade major”) geralmente têm algum fator predisponente. Nesse caso, a paciente apresentava diversas alterações que costumam estar associadas a instabilidade femoropatelar:
- Fragmento ósseo adjacente à margem medial da patela em pacientes com luxação recidivante (figura 1a’) pode ser secundário aos repetidos deslocamentos da patela com lesão do ligamento femoropatelar medial, discutido no caso do mês de maio/18.
- Displasia troclear, neste caso caracterizada pela faceta lateral levemente convexa na porção mais superior e apresentando transição abrupta com a faceta medial (figura 6).
Figura 6: Aquisição tomográfica no plano axial em extensão no plano da porção superior da tróclea que apresenta faceta lateral levemente convexa (seta branca).
A tróclea displásica é o principal fator associado a instabilidade femoropatelar e foi amplamente discutido no caso do mês de fevereiro/18.
As medidas referentes à tróclea femoral também estão disponíveis na página “Notas e Medidas - JOELHO” e os diversos tipos de displasia troclear segundo Dejour estão descritos na página de “Classificações – JOELHO”.
- Inclinação patelar: o “tilt” patelar é o melhor indicador de desequilíbrio das forças musculares na manutenção do posicionamento adequado da patela em relação à tróclea. Nesse caso a paciente apresentava o ângulo da báscula dentro dos limites normais. A inclinação lateral da patela foi discutida no caso do mês de janeiro/18. As medidas referentes à inclinação patelar também estão disponíveis na página “Notas e Medidas - JOELHO”.
- Lateralização da tuberosidade tibial (aumento da distância TA-GT): essa paciente apresentava distância TA-GT > 20 mm.
Uma das formas de avaliação da lateralização da tuberosidade da tíbia é através da medida do ângulo Q pelo exame físico, em que o ângulo Q seria o ângulo formado pelas retas que passam pela espinha ilíaca anteroinferior e o centro da patela (equivalente à linha de força do quadríceps), e o centro da patela e a tuberosidade da tíbia (figura 7) com o paciente em decúbito dorsal com o joelho estendido, embora existam trabalhos que medem o ângulo Q em diversos graus de flexão. É geralmente considerado anormal quando >15º, mas não existe consenso na literatura, com alguns autores considerando os limites normais entre 10 a 22° e que costuma ser maior em mulheres.
O ângulo Q tende a reduzir em flexão pela rotação da tíbia e medialização da patela. O ângulo do sulco tubercular (AST), também avaliado pelo exame físico, mas com o paciente com o joelho flexionado a 90°, mede o grau de desvio da tuberosidade da tíbia em relação ao sulco troclear e é referido por alguns como “ângulo Q em posição sentada” (figura 8). O normal é ser 0°.
Figura 7: Medida do ângulo Q pelo exame físico: é traçada uma reta (E) da espinha ilíaca anteroinferior (ponto vermelho) e o centro da patela (ponto amarelo) e depois outra reta (T) passando pelo centro da patela (ponto amarelo) e a tuberosidade da tíbia (ponto azul). O ângulo Q é o ângulo formado pelas retas E e T (normal <15°).
Figura 8: Medida do ângulo do sulco tubercular (AST) pelo exame físico: com o joelho em flexão de 90° é traçada uma reta (S) que passa pelo centro da patela (ponto amarelo), o que geralmente coincide com a região do sulco troclear, e outra reta (T) passando pelo centro da patela (ponto amarelo) e a tuberosidade da tíbia (ponto azul). O AGT formado pelas retas S e T normal é de 0°.
Um dos problemas do ângulo Q é ser pouco reprodutível e com alta variação inter e intraobservador. Surgiram alguns trabalhos preconizando a avaliação da lateralização da tuberosidade da tíbia por radiografias, mas os resultados também não foram muito bons.
No momento, a avaliação da distância entre o fundo da tróclea e a tuberosidade tibial por métodos seccionais é considerado o padrão ouro para determinar a lateralização da tuberosidade tibial, conhecida como distância TA-GT ou TT-GT. A sigla GT representa o fundo da tróclea (conhecido como “garganta da tróclea” ou “trochlear groove”) e TA a tuberosidade anterior da tíbia. Nos últimos anos, devido ao fato da tuberosidade anterior da tíbia ter passado a se chamar apenas tuberosidade da tíbia, tem sido mais frequente vermos a sigla TT. É uma das medidas mais importantes na avaliação da instabilidade femoropatelar, pois é usada para definir se existe indicação de transferência cirúrgica da tuberosidade tibial quando a distância é > 20 mm, sendo que nos últimos anos alguns autores tem cogitado a correção cirúrgica em pacientes sintomáticos com distâncias superiores a 15 mm.
O método seccional mais utilizado é a TC, mas diversos trabalhos consideram que a RM seria equivalente e ainda teria as vantagens de evitar a radiação ionizante e avaliar outras estruturas, como ligamentos e a cartilagem. Entretanto, ainda existem algumas controvérsias em relação à superioridade da TC, com alguns trabalhos demonstrando que os valores obidos na RM tendem a ser menores que os da TC. Um dos motivos pode ser que a distância TA-GT (TT-GT) tende a reduzir em flexão e, dependendo do posicionamento do paciente na bobina, pode haver algum grau de flexão do joelho na RM. Alguns autores relatam que a diferença entre as medidas da TC e da RM podem variar até, em média, 3,8 mm.
Mensuração da distância TA-GT
O paciente deve ser posicionado em decúbito dorsal, e a maioria dos trabalhos preconiza que a medida deve ser realizada com o joelho em extensão, uma vez que o joelho em flexão pode levar a falso-negativos.
Existem duas formas de medir a distância TA-GT (TT-GT), mas em ambas os reparos anatômicos são os mesmos, tanto para TC quanto para RM (figuras 9 a 15):
- Linha bicondiliana posterior – imagem no plano transversal onde as margens posteriores dos côndilos femorais são bem individualizados, sendo possível traçar uma linha tangenciando a cortical do côndilo medial e do lateral (figura 9).
- Porção central (fundo ou garganta) da tróclea – imagem no plano transversal onde o fundo da tróclea é bem definido e a região intercondilar do fêmur é arredondada, semelhante ao “arco romano” (figura 9). Esse ponto é denominado “GT”.
- Centro do ligamento patelar na sua inserção na tuberosidade da tíbia – a imagem que deve ser escolhida é a primeira imagem onde não se identifica gordura entre o ligamento patelar e a cortical anterior da tíbia. Esse ponto é denominado “TA” ou “TT” (figuras 10 a 12).
Figura 9 (a-c): Imagens no plano transversal de TC (9a) e RM nas ponderações T1 (9b) e T2 com supressão de gordura (9c) mostrando alguns dos reparos anatômicos utilizados na mensuração da distância TA-GT (TT-GT) - a porção central (fundo ou garganta) da tróclea (ponto amarelo, denominado GT) onde o fundo da tróclea é bem definido no plano em que a região intercondilar do fêmur é arredondada, semelhante ao “arco romano” (linha tracejada circular) e a linha bicondiliana posterior (linha tracejada branca) traçada onde as margens posteriores dos côndilos femorais são bem individualizados, tangenciando a cortical do côndilo medial e do lateral. Neste caso é também possível identificar o edema ósseo ao longo da face externa do côndilo femoral lateral (seta vermelha na figura 9c) secundário a luxação lateral transitória da patela recente.
Figuras 10 e 11 (a-c): Imagens consecutivas no plano transversal de TC (10 a-c) e RM na ponderação T1 (11 a-c) mostrando o local usado como referência para o ponto TA (TT) – a primeira imagem do ligamento patelar (setas azuis) onde a gordura (setas amarelas) entre o ligamento e a cortical anterior da tíbia (asterisco branco) não é mais identificada (imagens 10c e 11c).
Figura 12 (a-c): Imagens no plano transversal de TC (12 a) e RM nas ponderações T1 (12b) e T2 com supressão de gordura (12c) mostrando a primeira imagem do ligamento patelar onde não se identifica gordura entre o ligamento e a cortical anterior da tuberosidade da tíbia. É então escolhido o ponto no centro do ligamento patelar (ponto azul, conhecido como TA ou TT).
A distância TA-GT (ou TT-GT) seria a distância entre os pontos amarelo (o fundo da tróclea) e azul (a tuberosidade tibial) descritos nas figuras 9 a 12. Existem duas formas de medir essa distância. Uma é usando o recurso “combine”, que sobrepõe as imagens nos planos da trócela e da tuberosidade da tíbia (figura 13). Com as imagens sobrepostas, fica mais fácil após traçar duas retas perpendiculares à linha bicondiliana posterior, uma passando pelo fundo da tróclea (ponto GT) e outra pelo centro do ligamento patelar na sua inserção na tuberosidade da tíbia (ponto TA ou TT), identificar a distância entre estes pontos.
Figura 13: Imagem tomográfica no plano transversal em que foram sobrepostas a imagem no plano da tróclea e dos côndilos femorais com a imagem da inserção superior do ligamento patelar na tuberosidade da tíbia, em que também é possível identificar a fíbula (seta branca). Após traçar uma linha (1) tangenciando a cortical posterior dos côndilos femorais, a linha bicondiliana posterior, são traçadas duas linhas perpendiculares, uma passando pelo fundo da tróclea (ponto amarelo, GT) e outra pelo centro do ligamento patelar na sua inserção na tuberosidade da tíbia (ponto azul, TA ou TT) e depois medida a distância entre estes pontos (2).
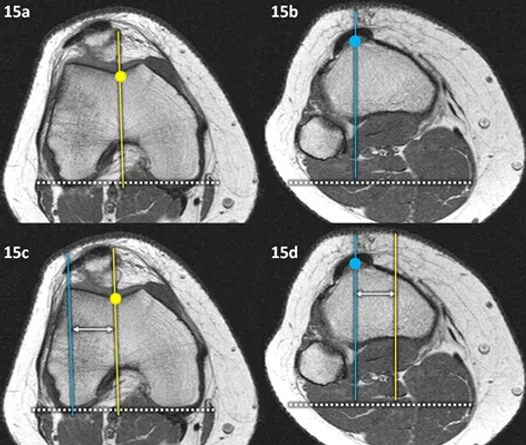
Figuras 14 e 15 (a-d): Imagens consecutivas no plano transversal de TC (14 a-d) e RM na ponderação T1 (15a-d) mostrando como medir a distância TA-GT (TT_GT) propagando as retas. Após a definição dos pontos GT (pontos amarelos) e TA ou TT (pontos azuis) é traçada a linha bicondiliana posterior (linha tracejada branca) que posteriormente é copiada para as imagens no plano da tuberosidade da tíbia (figuras 14 e 15b e 15d). São então traçadas as linhas perpendiculares à linha bicondiliana posterior, uma passando pelo fundo da tróclea (linhas amarelas) e outra passando pelo centro do ligamento patelar na sua inserção na tuberosidade da tíbia (linhas azuis). Essas linhas são então copiadas para que possa ser medida a distância TA-GT (setas duplas brancas), podendo tanto copiarmos a linha azul que passa pelo ponto TA ou TT para a imagem da tróclea, como nas figuras 14 e 15c, ou copiarmos a linha amarela que passa pelo ponto GT para a imagem da tuberosidade da tíbia, como nas figuras 14 e 15d.
A escola Lyonesa utiliza a estratégia “le menu à la carte”, onde cada alteração morfológica é corrigida por uma técnica cirúrgica específica. As técnicas cirúrgicas mais utilizadas são as reconstruções ligamentares e a transferência da tuberosidade tibial nos casos em que ela está mais lateralizada que o habitual, procedimentos que foram realizados nesta paciente alguns meses depois da solicitação da tomografia computadorizada com normalização da distância TA-GT (figuras 16 e 17):
Figura 16 (a-b): Reconstruções tomográficas nos planos sagital (16a) e transversal (16b) após cirurgia de medialização da tuberosidade da tíbia com parafusos metálicos de fixação (seta amarela em 16a) e de reconstrução ligamentar com material metálico de fixação na patela (seta branca em 16b).
Figura 17 (a-b): Reconstruções tomográficas nos planos sagital (17a) e sobreposição das imagens no plano da tróclea e da tuberosidade da tíbia (17b) após a cirurgia mostrando a normalização da altura patelar e da distância TA-GT, que passou a ser 16 mm.
Um erro frequente na mensuração da distância TA-GT é escolher a imagem muito inferior da tuberosidade da tíbia, em vez de usar como parâmetro a inserção mais proximal do ligamento patelar. Isso pode acarretar em valores falsamente aumentados.
A distância TA-GT deve ser avaliada com muito cuidado, pois se houver medialização excessiva da tuberosidade da tíbia os resultados pode ser até piores do que a lateralização. Dessa forma, sempre que encontrarmos valores acima de 15 a 20 mm a medida deve ser reavaliada para confirmação.
A distância TA-GT também não deve ser avaliada isoladamente, pois outros fatores também influenciam a luxação recorrente, como a patela alta (presente também neste caso) e a displasia troclear.
Quando o paciente apresenta patela alta, o aumento da distância TA-GT tem mais impacto no “tracking” patelar do que nos pacientes com a altura patelar normal.
A displasia troclear prejudica a análise da distância TA-GT, uma vez que pode ser muito difícil identificar com precisão o fundo da tróclea. Embora o recomendado seja a mensuração no plano do arco romano, no caso das trócleas acentuadamente displásicas pode ser necessário considerar também as imagens no plano do arco gótico para evitar erros na mensuração. Um recurso útil é analisar todas as imagens consecutivas e escolher o ponto que mais coincide com a porção central da tróclea nos níveis do arco romano e do arco gótico (figuras 18 a 20).
Figura 18 (a-c): Fotografia da Ponte de Lima em Portugal cedida pelo Dr. Paulo Bernardes (18a), mostrando o conceito de arco romano e arco gótico usado no formato da fossa intercondilar do fêmur, em que nas imagens mais à esquerda o arco da ponte é mais arredondado (setas amarelas finas), semelhante ao formato da fossa intercondilar nas imagens mais superiores da tróclea (seta amarela larga na figura 18b) de outro paciente. Nas imagens mais à direita da ponte os arcos já tem o formato mais agudo (gótico) superiormente (setas brancas), semelhante ao formato da fossa intercondilar nas imagens mais inferiores da tróclea (seta branca larga na figura 18c). Note na figura 18b calcificação alongada intra-articular (seta vermelha) que representa fragmento osteocondral destacado, conforme discutido no caso do mês de outubro/17, correspondendo ao sinal radiográfico da “lasca” (“sliver sign”).
Figura 19 (a-d): Imagens consecutivas de RM na ponderação T1 no plano transversal em outro paciente com história de luxação recidivante mostrando a patela lateralizada e inclinada (seta azul) e a trócela acentuadamente displásica na porção superior, no nível do arco romano (setas amarelas), onde é difícil identificar a porção central. Nas imagens mais inferiores, no nível do arco gótico (setas brancas) as facetas trocleares são mais distintas, permitindo a identificação da porção central.
Figura 20 (a-d): Imagens consecutivas de RM na ponderação T1 no plano transversal no mesmo paciente da figura 19. Nestes casos em que é difícil identificar a porção central da tróclea para definir o ponto GT (setas amarelas), um recurso é analisar todas as imagens consecutivas e escolher o ponto que mais coincide com a porção central da tróclea nos níveis do arco romano e do arco gótico (linha tracejada amarela).
Recentemente tem sido discutido que o mais importante não seria exatamente o quanto a tuberosidade da tíbia estaria distante (lateral) ao centro da tróclea, mas também se a fossa troclear seria larga e profunda e se os restritores passivos seriam o bastante para balancear o vetor de força lateral gerado pelo mecanismo extensor durante a movimentação dinâmica do joelho, sendo descritas novas medidas, como:
- Largura do ligamento patelar além da margem anterior da faceta lateral da tróclea (“trochlear ridge”): é identificada a imagem proximal do ligamento patelar logo abaixo da sua origem na patela (sem osso adjacente) e o ponto mais anterior da faceta lateral da tróclea, sendo então medida a distância entre esses pontos a partir de linhas perpendiculares à linha bicondiliana posterior (figuras 21 e 22), de forma semelhante à medida da distância TA-GT. Em trabalho com crianças e adolescentes, o valor de 5,55 mm apresentou 73% sensibilidade e 89% de especificidade para deslocamento patelar, mesmo quando a distância TA-GT é normal.
Figura 21 (a-b): Imagens consecutivas de RM na ponderação T1 no plano transversal mostrando os reparos anatômicos para a mensuração da largura do ligamento patelar além da margem anterior da faceta lateral da tróclea (ponto verde): o polo inferior da patela (seta azul) e a imagem do ligamento patelar logo abaixo (seta rosa), a primeira em não é identificado o osso.
Figura 22 (a-b): Imagens de RM na ponderação T1 no plano transversal mostrando a mensuração da largura do ligamento patelar além da margem anterior da faceta lateral da tróclea em dois pacientes diferentes. O paciente da figura 22a apresenta displasia troclear e a distância entre a reta perpendicular à linha bicondiliana posterior (linha tracejada branca) que passa pela margem anterior da faceta lateral da tróclea (linha verde) e a margem lateral do ligamento patelar é de cerca de 10 mm (seta dupla amarela). Já no paciente da figura 22b (normal), a distância entre a margem lateral do ligamento patelar (seta rosa) a reta perpendicular à linha bicondiliana posterior (linha tracejada branca) que passa pela margem anterior da faceta lateral da tróclea (linha verde) é bem menor.
- Distância entre a tuberosidade da tíbia (TA ou TT) e o ligamento cruzado posterior (LCP): usa o mesmo parâmetro da tuberosidade da tíbia e a margem medial da porção mais distal, mas ainda bem individualizada, do ligamento cruzado posterior (figuras 23 e 24). É considerado anormal valor > 20 mm (média de 11,9 +/- 4,7 mm).
Figura 23 (a-b): Imagens de RM na ponderação T1 no plano transversal mostrando os reparos anatômicos para a mensuração da distância TA ou TT-LCP: imagem mais inferior onde o LCP é bem individualizado (seta laranja na figura 23a) e o centro do ligamento patelar na inserção na tuberosidade da tíbia (pondo azul).
Figura 24 (a-b): Imagens de RM na ponderação T1 no plano transversal do mesmo paciente da figura 23 mostrando a mensuração da distância TA ou TT-LCP. É traçada a linha condilar posterior da tíbia (linha tracejada amarela) e medida a distância (seta dupla amarela) entre as duas linhas perpendiculares à linha condilar posterior da tíbia, uma passando na margem mais medial e distal do LCP (linha laranja) e outra passando pelo centro do ligamento patelar (ponto azul) na inserção na tuberosidade da tíbia (linha azul).
Pontos principais neste caso:
- A avaliação da instabilidade não significa informar medidas, mas sim avaliar todos os pontos importantes que podem fazer diferença no diagnóstico e analisar o paciente dentro do seu contexto: se tem dor anterior e/ou clínica de instabilidade, patela alta, displasia troclear, inclinação patelar excessiva, lesão dos ligamentos do retináculo medial e lesões condrais.
- A descrição detalhada e precisa das lesões da cartilagem patelar também é importante porque alguns autores também consideram esse dado na conduta cirúrgica: alteração na cartilagem da faceta lateral da patela pode se beneficiar da medialização da tuberosidade da tíbia, pois a redução da sobrecarga no compartimento lateral pode retardar a progressão da lesão condral. Já alteração na cartilagem medial pode contraindicar o procedimento para evitar sobrecarga medial.
LEITURA SUGERIDA
Tan SHS, Lim BY, Chng KSJ, Doshi C, Wong FKL, Lim AKS, Hui JH. The Difference between Computed Tomography and Magnetic Resonance Imaging Measurements of Tibial Tubercle-Trochlear Groove Distance for Patients with or without Patellofemoral Instability: A Systematic Review and Meta-Analysis. J Knee Surg. 2019 May 7. doi: 10.1055/s-0039-1688563.
Suomalainen JS, Regalado G, Joukainen A, Kääriäinen T, Könönen M, Manninen H, Sipola P, Kokki H. Efects of knee flexion and extension on the tibial tuberosity-trochlear groove (TT-TG) distance in adolescents. J Exp Orthop. 2018 Aug 16;5(1):31. doi: 10.1186/s40634-018-0149-1.
Tahmasebi MN, Aghaghazvini L, Mirkarimi SS, Zehtab MJ, Sheidaie Z, Sharafatvaziri A. The Influence of Tibial Tuberosity-trochlear Groove Distance on Development of Patellofemoral Pain Syndrome. Arch Bone Jt Surg. 2019 Jan;7(1):46-51.
Zilber S, Goutallier D. Preoperative planning of tibial tubercle medialisation according to the trochlear groove angle. Orthop Traumatol Surg Res. 2018 Nov 20. pii: S1877-0568(18)30342-6. doi:. 10.1016/j.otsr.2018.09.020.
Suomalainen JS, Regalado G, Joukainen A, Kääriäinen T, Könönen M, Manninen H, Sipola P, Kokki H.
Effects of knee flexion and extension on the tibial tuberosity-trochlear groove (TT-TG) distance in adolescents. J Exp Orthop. 2018; 16,5(1):31. doi: 10.1186/s40634-018-0149-1.
Graf KH, Tompkins MA, Agel J, Arendt EA. Q‑vector measurements: physical examination versus magnetic resonance imaging measurements and their relationship with tibial tubercle–trochlear groove distance. Knee Surg Sports Traumatol Arthrosc. 2018;26(3):697-704. doi: 10.1007/s00167-017-4527-5.
Brady JM, Rosencrans AS, Shubin Stein BE.Curr Rev Musculoskelet Med. Use of TT-PCL versus TT-TG. Current Reviews in Musculoskeletal Medicine 2018; 11: 261–265. doi: 10.1007/s12178-018-9481-4.
Carlson VR, Sheehan FT, Shen A, Yao L, Jackson JN, Boden BP. The Relationship of Static Tibial Tubercle-Trochlear Groove Measurement and Dynamic Patellar Tracking. Am J Sports Med. 2017 Jul;45(8):1856-1863. doi: 10.1177/0363546517700119.
Daynes J, Hinckel BB, Farr J.. Tibial Tuberosity-Posterior Cruciate Ligament Distance.. J Knee Surg. 2016 Aug;29(6):471-7. doi: 10.1055/s-0035-1564732.
Brady JM, Sullivan JP, Nguyen J, Mintz D, Green DW, Strickland S, Shubin Stein BE.
The Tibial Tubercle-to-Trochlear Groove Distance Is Reliable in the Setting of Trochlear Dysplasia, and Superior to the Tibial Tubercle-to-Posterior Cruciate Ligament Distance When Evaluating Coronal Malalignment in Patellofemoral Instability. Arthroscopy. 2017 Nov;33(11):2026-2034. doi: 10.1016/j.arthro.2017.06.020.
Tscholl PM, Antoniadis A, Dietrich TJ, Koch PP, Fucentese SF. The tibial-tubercle trochlear groove distance in patients with trochlear dysplasia: the influence of the proximally flat trochlea. Knee Surg Sports Traumatol Arthrosc. 2016;24(9):2741-7. doi: 10.1007/s00167-014-3386-6.
Knee Surg Sports Traumatol Arthrosc. 2014 Oct;22(10):2382-7. doi: 10.1007/s00167-014-3083-5. Epub 2014 Jun 3.
Dornacher D, Reichel H, Lippacher S. Measurement of tibial tuberosity-trochlear groove distance: evaluation of inter- and intraobserver correlation dependent on the severity of trochlear dysplasia. Knee Surg Sports Traumatol Arthrosc. 2014 Oct;22(10):2382-7. doi: 10.1007/s00167-014-3083-5.

































Comentários